
2022년 7월 서울아산병원에서 간호사가 근무 중 뇌출혈로 쓰러졌다. 그를 살리기 위해선 머리를 열어 혈관을 묶는 ‘뇌동맥류 결찰술’이 이뤄져야 했다. 하지만 이 수술을 할 수 있는 의사는 아산병원에서도 두 명뿐이었고, 이들마저 모두 출장으로 자리에 없었다. 급하게 서울대병원으로 옮겼지만 간호사는 끝내 숨졌다. 환자 생명과 직결된 국내 필수의료의 붕괴 위기 현실을 적나라하게 보여준 사건이다.
이렇게 된 핵심 원인엔 비정상적인 의료 수가가 있다. 뇌동맥류 결찰술의 건강보험 수가는 올해 기준 296만원이다. 한국과 의료제도가 비슷한 일본(1140만원·2019년 기준)의 4분의 1에 불과하다. 수술 시간만 5~6시간 걸리는 대수술이지만 20분이면 끝나는 라식 수술(221만원)과 큰 차이가 없다.
필수의료 인력난을 해결하기 위해 정부가 의대 정원을 확대하기로 하면서 촉발된 전공의 집단사직 및 의료공백 사태가 20일째 지속되고 있다. 정부는 사태를 해결하기 위해 필수의료 수가 인상에 대한 구체적인 방안도 함께 제시해야 한다는 지적이 나오고 있다.
 10일 건강보험심사평가원에 따르면 전체 진료 영역 가운데 수술 분야 수가는 원가의 81.5%에 불과하다. 100만원이 들어가는 수술을 해도 병원은 81만5000원밖에 보전받지 못한다는 의미다. 반면 혈액검사 등의 검체 검사 원가 보전율은 135.7%, 영상 검사는 117.3%에 달한다.
10일 건강보험심사평가원에 따르면 전체 진료 영역 가운데 수술 분야 수가는 원가의 81.5%에 불과하다. 100만원이 들어가는 수술을 해도 병원은 81만5000원밖에 보전받지 못한다는 의미다. 반면 혈액검사 등의 검체 검사 원가 보전율은 135.7%, 영상 검사는 117.3%에 달한다.수가는 의료기관이 의료 서비스를 제공하고 환자와 건강보험공단으로부터 받는 총액을 뜻한다. 필수의료의 핵심인 수술 수가가 원가도 건지지 못하는 수준으로 설계돼 있다는 뜻이다.
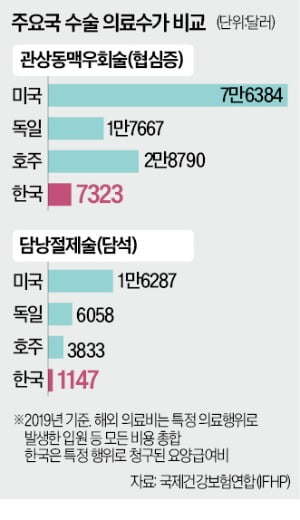
국내 필수의료 수가는 해외 선진국과 비교하면 턱없이 낮은 수준이다. 대한의사협회 의료정책연구소가 국제건강보험연합(IFHP)이 2022년 발표한 ‘국제 건강비용 비교 보고서’를 분석한 결과 협심증을 치료하는 심장 수술인 관상동맥우회술의 평균 의료비는 2019년 기준 한국은 7323달러, 미국은 7만6384달러로 열 배 이상 차이가 났다. 한국과 의료제도가 비슷한 독일(1만7667달러)과 비교해도 절반이 되지 않았다.
국내에서 수술 빈도가 높아 10대 수술 중 하나인 맹장수술(충수절제술)은 미국 1만3260달러, 독일 3796달러, 한국 413달러로 격차가 더 컸다. 나라마다 의료보험 제도와 의료비 산정 기준이 다르지만 한국의 수가가 지나치게 낮다는 사실은 달라지지 않는다는 게 의료정책연구소의 분석이다.
한 종합병원 관계자는 “외과 수술 대부분은 할수록 적자만 쌓이는 구조”라며 “병원들이 필수의료에 투자하기보다 진단 장비를 설치해 검사에 매달리고 의사들은 개원가로 떠나는 이유”라고 말했다.
그간 세 차례의 상대가치 개편이 이뤄졌지만 수술 등 필수진료 원가율은 100%를 넘지 못하고 있다. 한정된 건보 재정하에서 한쪽의 수가를 올리면 다른 어딘가는 내려야만 하는 ‘제로섬(Zero-Sum)’ 구조다 보니 의료계 내부에서도 합의점을 찾지 못한 영향이다.
정부는 2월 초 향후 5년간의 건보 개편 방향을 발표하면서 상대가치 개편 주기를 기존 5~7년에서 2년으로 단축하고 5년간 10조원 이상을 투입해 중증·응급, 소아 등 필수의료 중심으로 수가를 집중 인상하겠다고 밝혔다. 현행 수가 체계로는 충분한 보상이 어려운 고난도 수술 등에 대해선 별도의 정책수가를 마련하겠다는 계획도 내놨다.
의료계에선 제도를 원점에서 재설계하는 수준의 대대적 개편이 필요하다는 지적이 나온다. 한 대학병원 교수는 “검체·영상 검사의 수가를 낮추고 수술 등 필수의료 수가를 대폭 높이는 방향의 개편이 필요하다”고 말했다. 이우용 삼성서울병원 암병원장은 “필수과인 신경외과 안에서도 정말 수가 인상이 필요한 분야는 뇌 분야”라며 “필수의료 내에서도 옥석을 가려 정밀하게 접근해야 한다”고 했다. 그는 “중장기적으로 중증도와 의사의 업무 투여도, 위험도를 다시 측정해 상대가치를 새로 짜야 한다”고 말했다.
황정환 기자 jung@hankyung.com
관련뉴스














